Resistência a antibióticos: o que fazer para evitar
Quando usados de forma incorreta, os antibióticos podem causar mais danos do que benefícios. O uso inadequado é um dos principais responsáveis pelo desenvolvimento de bactérias resistentes. Veja o que pode fazer.

Quando usados de forma incorreta, os antibióticos podem causar mais danos do que benefícios. O seu uso inadequado é um dos principais responsáveis pelo desenvolvimento de bactérias resistentes. Veja o que pode fazer.
Segundo o Centro Europeu de Prevenção e Controlo das Doenças (ECDC), Portugal é um dos países europeus com maior taxa de resistência das bactérias Staphylococcus aureus e Enterococcus faecalis e faecium. A primeira é normalmente responsável por pneumonias, infeções no coração e nos ossos. As segundas são comuns em infeções urinárias e meningites. O mau uso dos antibióticos é apontado como o principal responsável pela resistência bacteriana.
Dados da Organização para a Cooperação e Desenvolvimento Económico (OCDE) revelam que, em Portugal, até ao ano 2050, vão morrer, em média, 1100 pessoas por ano, em resultado de infeções bacterianas muito resistentes. Isto corresponde a mais de 40 mil mortes entre 2015 e 2050. Por sua vez, o Centro Europeu de Prevenção e Controlo das Doenças (ECDC) indicou que esta resistência provoca já 33 mil mortes por ano na União Europeia, sobretudo devido a infeções contraídas em hospitais e noutros contextos de prestação de cuidados de saúde. Daí que a resistência bacteriana seja um grave problema de saúde pública, que ameaça o tratamento das pessoas e a prevenção de um número cada vez maior de infeções bacterianas.
Voltar ao topoO que são bactérias resistentes?
As bactérias são microrganismos com o dom da omnipresença, espalhando-se por vários ecossistemas, como é o caso de seres humanos, animais e plantas. Algumas são bastante úteis e contribuem, por exemplo, para digerir os alimentos, tornar os nutrientes disponíveis e neutralizar as toxinas. Outras são prejudiciais e favorecem a ocorrência de doenças e até a morte.
Os antibióticos são medicamentos concebidos para matar ou impedir o crescimento das bactérias, ajudando a curar as infeções que aquelas causam em pessoas, animais e, por vezes, plantas. Existem mais de 15 classes de antibióticos, com estrutura química e modo de ação distintos. Um antibiótico pode ser eficaz contra vários tipos de bactérias ou contra apenas um. Certo é que nem todos os antibióticos são eficazes contra todas as bactérias.
Considera-se que as bactérias apresentam resistência aos antibióticos quando determinados antibióticos específicos perdem a capacidade de as matar ou de impedir o seu desenvolvimento. As bactérias resistentes sobrevivem e multiplicam-se, resistindo à ação dos antibióticos de uso mais comum.
Há dois tipos de resistência bacteriana aos antibióticos:
- resistência intrínseca – tem que ver com a resistência natural de determinadas bactérias;
- resistência adquirida – quando bactérias normalmente suscetíveis aos antibióticos desenvolvem resistência em resultado de alterações genéticas causadas, por exemplo, quando os antibióticos são utilizados de forma incorreta.
A formulação dos antibióticos permite-lhes matar as bactérias suscetíveis a este tipo de terapêutica. Contudo, quando a doença é causada por bactérias resistentes, o tratamento das infeções é desafiante. Nestes casos, os médicos têm de prescrever antibióticos diferentes, o que pode atrasar o início do tratamento correto e resultar em complicações de saúde. O doente poderá também necessitar de mais cuidados, assim como de antibióticos alternativos mais dispendiosos e com efeitos secundários mais graves.
Voltar ao topoQual a origem da resistência aos antibióticos?
Não são os seres humanos ou os animais que se tornam resistentes aos tratamentos com antibióticos. A resistência aos antibióticos é um fenómeno natural nas bactérias, que evolui de forma natural ao longo do tempo, geralmente através de alterações genéticas (mutações).
Qualquer uso de antibióticos, embora apropriado e conservador, contribui para o desenvolvimento da resistência bacteriana, mas o seu uso desnecessário e excessivo agrava o problema (a figura seguinte mostra o desenvolvimento da resistência bacteriana).
Voltar ao topo
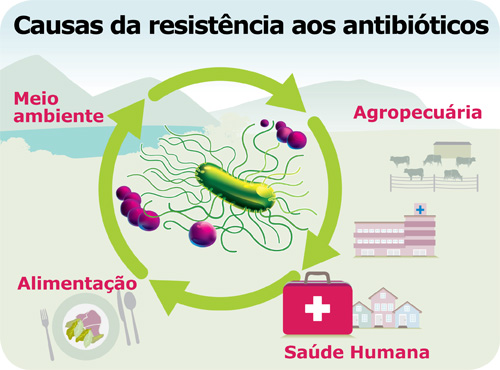
Causas da resistência aos antibióticos
Os dois principais promotores da resistência aos antibióticos são:
- o uso inadequado de antibióticos em seres humanos e animais;
- a propagação e a transmissão cruzada de bactérias resistentes entre humanos, entre animais, e entre humanos e animais e o meio ambiente.
Impacto na saúde humana
O uso excessivo e inadequado de antibióticos – tanto em humanos como em animais – acelera o desenvolvimento e a propagação de bactérias resistentes.
- Uso desadequado (sem que haja necessidade desse tipo de terapêutica): por exemplo, constipações e gripes são causadas por vírus, que os antibióticos não eliminam.
- Administração incorreta: quando não são respeitados a duração do tratamento, as doses prescritas e o intervalo entre as tomas, situações que podem levar a que a quantidade necessária de antibiótico no organismo não seja atingida, e as bactérias sobrevivam.
- Diagnóstico pouco rigoroso: pode resultar numa prescrição desnecessária ou não adequada aos resultados das culturas microbiológicas. Dados do ECDC indicam que, nos hospitais da União Europeia, não estão a ser realizados com a frequência devida os testes elementares de diagnóstico necessários para a especificação dos tratamentos. Esta situação contribui para a utilização excessiva de antibióticos de largo espectro, que exercem uma pressão geradora de resistências, ao eliminarem as bactérias mais suscetíveis à sua ação e propiciarem a proliferação das mais resistentes. Idealmente, os médicos devem usar antibióticos mais específicos e pelo menor período possível.
- Falta de acesso ao antibiótico adequado: são comuns as falhas no fornecimento de medicamentos às farmácias. Quer isto dizer que, mesmo existindo um diagnóstico rigoroso, o antibiótico mais adequado para o combate da bactéria em questão poderá não estar disponível. Nesta situação, há a necessidade de optar por outros antibióticos, nomeadamente, por soluções de largo espectro. Para evitar as quebras de antibióticos no inverno de 2023-2024, a União Europeia emitiu recomendações, como o aumento da capacidade de abastecimento, uma melhor vigilância da oferta e da procura e a sensibilização dos cidadãos para a importância de um uso racional.
É importante ter em consideração que as bactérias resistentes não afetam apenas os seres humanos, mas também os animais e as plantas. A partir destes, podem disseminar-se pelo meio ambiente, contaminando o solo, a água e o ar. As bactérias resistentes a antibióticos podem espalhar-se através de diferentes vias, nomeadamente:
- entre seres humanos – a principal via de transmissão das infeções é o contacto direto entre quem transporta a bactéria e quem está mais suscetível a contraí-la (por exemplo, através de objetos contaminados ou mãos sujas). O maior risco de infeção com uma superbactéria resistente acontece nas unidades de cuidados de saúde. Esta situação aumenta o risco de complicações médicas e até a duração dos internamentos. Para evitar infeções nos hospitais, os profissionais de saúde devem adotar boas práticas: lavar sempre e bem as mãos; usar luvas; respeitar as rotinas de esterilização e desinfeção de equipamentos e superfícies; limitar o contacto entre doentes; e alertar as visitas sobre a importância de cobrir a boca e o nariz com o antebraço ou um lenço de papel, quando tossem ou espirram;
- entre animais e seres humanos – os antibióticos são também, muitas vezes, administrados a animais de explorações agrícolas, mesmo saudáveis, tendo em vista a prevenção de doenças decorrentes da sobrelotação dos espaços ou de higiene insuficiente. Trata-se de um uso inadequado e excessivo que potencia resistências: as vacinas e as boas práticas de higiene são, na maioria dos casos, suficientes para prevenir doenças. Os antibióticos utilizados em animais pertencem aos mesmos grupos químicos do que os administrados na medicina humana. Desta forma, os animais podem ser portadores de bactérias resistentes a antibióticos igualmente utilizados no tratamento de infeções em seres humanos.
Cientes da necessidade de limitar o uso de antibióticos na produção animal e agrícola, vários países da União Europeia, Portugal incluído, já criaram sistemas de vigilância das resistências. Campanhas informativas têm-se aliado aos apelos da Organização Mundial da Saúde (OMS) para a lavagem das mãos, a vacinação (para limitar a transmissão de infeções) e a sensibilização para a prescrição e a toma racional destes medicamentos.
Também a DECO PROteste, através dos seus testes a produtos alimentares, tem contribuído para melhorar a literacia das populações.
Bactérias resistentes como a Campylobacter e a salmonela podem passar para as pessoas através de:
- consumo de carne, peixe e ovos pouco cozinhados contaminados;
- contacto com animais de exploração agrícola vivos portadores das bactérias resistentes;
- consumo de fruta e legumes cultivados em terrenos fertilizados com estrume proveniente de animais infetados;
- consumo de água contaminada com os excrementos dos animais infetados.
Para evitar uma intoxicação alimentar e não ingerir bactérias resistentes provenientes dos alimentos:
- lave bem as mãos antes de manipular alimentos;
- lave bem fruta e legumes, para eliminar grande parte dos microrganismos nocivos. Tenha particular cuidado quando os alimentos são consumidos crus;
- a maioria dos microrganismos morrem a 70ºC. Se cozinhar bem a carne, o peixe e os ovos, anula o risco. Antes de consumir sobras, certifique-se de que todas as partes são aquecidas;
- manipule os alimentos em separado, para evitar contaminações cruzadas. Por exemplo, ao preparar frango, lave bem as mãos, os instrumentos e as superfícies antes de manusear os legumes, o peixe ou outra carne.
Contaminação entre animais, ambiente e seres humanos
As bactérias no ambiente (por exemplo, nas plantas) podem ser expostas a antibióticos (por exemplo, a partir das águas residuais), o que permite acelerar o desenvolvimento da resistência bacteriana, que é possível depois propagar-se aos seres humanos ou animais.
Os antibióticos são descarregados nas águas residuais, tal como os restantes produtos farmacêuticos e substâncias hormonais. Contaminam rios e albufeiras, muitos dos quais fontes da água para consumo humano. Estes poluentes prejudicam a estrutura e a função dos ecossistemas aquáticos, incluindo os biofilmes (algas, bactérias e fungos), que têm um papel essencial na degradação da matéria orgânica presente na água e no fundo dos rios.
Apesar de ser seguro beber água da torneira, a ingestão contínua de água com antibióticos pode potenciar a ocorrência de resistências bacterianas. É, por isso, preciso reduzir a carga de antibióticos libertados para o ambiente e alargar o leque das substâncias prioritárias a controlar com regularidade.
Voltar ao topoConsequências das resistências aos antibióticos
O problema tem vindo a agravar-se, sobretudo com o aparecimento de novas estirpes de bactérias resistentes a vários antibióticos em simultâneo (multirresistentes). Estas bactérias chegam a sobreviver na presença de três ou mais antibióticos, e representam uma séria ameaça para a saúde humana, animal e vegetal.
Se não se travar o seu desenvolvimento, num futuro próximo, a medicina terá grande dificuldade em tratar as doenças bacterianas, uma vez que os antibióticos poderão tornar-se ineficazes.
Não admira que a Organização Mundial da Saúde (OMS), em 2019, tenha declarado que este é um dos dez problemas de saúde pública mais graves que a Humanidade enfrenta.
A Comissão Europeia seguiu-lhe o exemplo, e, em 2022, apontou o combate às resistências como uma prioridade na área da saúde. E deixou o alerta: sem medidas urgentes, poderemos estar a caminhar para uma era pós-antibióticos, em que infeções simples e feridas de pouca gravidade poderão voltar a ser fatais. É crucial evitar este retrocesso civilizacional.
As principais áreas de combate à resistência bacteriana assentam:
- numa utilização dos antibióticos mais prudente e eficiente, tanto nos seres humanos, como nas plantas e nos animais, através de maior sensibilização para o uso racional, ações de vigilância e acompanhamento das infeções, e diagnósticos melhorados;
- na adoção de cuidados de higiene que impeçam a propagação e a transmissão cruzada de bactérias resistentes, como a higiene das mãos, as precauções no contacto, o isolamento dos doentes e a limpeza;
- na descoberta e disponibilização de novos agentes antibacterianos, através da investigação e do desenvolvimento.
10 conselhos para travar a resistência bacteriana
Siga estes conselhos para tomar os antibióticos de forma racional.
- Tome antibióticos apenas sob prescrição médica: a utilização em situações que não necessitam destes medicamentos e o uso de um agente antibacteriano ineficaz contribuem para o aumento das resistências. Combata a gripe e a constipação com repouso, muitos líquidos e analgésicos para a febre e para as dores (paracetamol, por exemplo).
- Quando lhe for prescrito um antibiótico, assegure-se de que recebe do médico instruções exatas sobre quando e como deve ser tomado (por exemplo, antes ou depois das refeições e com ou sem alimentos). Respeite a dose indicada e os intervalos entre as tomas. Termine sempre o tratamento recomendado, mesmo que haja uma melhoria: a interrupção precoce pode levar a uma reinfeção numa forma mais grave. Se tiver dúvidas, contacte o médico ou o farmacêutico.
- Se as embalagens tiverem mais doses do que as prescritas para o tratamento, estas devem ser entregues na farmácia para serem eliminadas. Desta forma, evita o uso indevido e ajuda a proteger o meio ambiente.
- Em caso de gravidez, os antibióticos podem passar para o feto e provocar danos. A menos que o antibiótico seja prescrito por um médico, abstenha-se de o tomar.
- Tomar antibióticos altera a flora bacteriana, o que pode dar origem a distúrbios como diarreia, dores de estômago, vómitos, náuseas e infeções vaginais. Normalmente, estes contratempos são ligeiros, mas, sendo severos, deve consultar o médico de família. Menos comuns são as reações alérgicas (sobretudo às penicilinas e cefalosporinas), que podem manifestar-se sob a forma de erupções cutâneas, urticária, tosse e alguma dificuldade em respirar (pieira). Se suspeita de que é alérgico a determinado antibiótico, informe o profissional de saúde antes da sua administração. Uma reação alérgica mais severa (reação anafilática) pode requerer intervenção médica urgente.
- Os antibióticos podem interagir com inúmeros medicamentos ou suplementos à base de plantas. Informe o médico, antes da prescrição, sobre tudo o que estiver a tomar.
- Nas explorações pecuárias, agrícolas e de aquicultura, os antibióticos só devem ser utilizados para fins terapêuticos.
Faça tudo para prevenir e combater precocemente as infeções. Eis algumas dicas.
- Adote boas práticas de higiene: lave as mãos com frequência, incluindo depois de tocar em animais de estimação (mantenha-os asseados e com as vacinas em dia), limpe e desinfete feridas ou cortes até sararem, e prepare refeições de forma higiénica.
- Preste atenção à sua saúde e à dos que o rodeiam: mantenha as vacinas em dia e fique atento a possíveis sinais de infeção, para atacar o problema logo de início. Tenha também o cuidado de resguardar-se no contacto com doentes. Pratique sexo seguro: para evitar doenças sexualmente transmissíveis, use preservativo. Se for infetado, procure tratamento imediato.
- Ao planear viagens ao estrangeiro, tome todas as vacinas recomendadas. Verifique também eventuais alertas de saúde para o país de destino, consuma alimentos e bebidas seguros (bem cozinhados, garrafas seladas, etc.) e conheça os riscos do turismo médico (viajar para realizar procedimentos cirúrgicos, por exemplo).
Gostou deste conteúdo? Junte-se à nossa missão!
Subscreva já e faça parte da mudança. Saber é poder!

